תוצאות ארוכות-טווח – לא מה שחשבתם
חלק ג' בסדרת המאמרים "תרופות פסיכואקטיביות - לא מה שחשבתם"
מאת דורית שיקיירסקי
לדף הבית של הסדרה "תרופות פסיכואקטיביות - לא מה שחשבתם"
Anatomy of an Epidemic: Magic Bullets, Psychiatric Drugs and the Astonishing Rise of Mental Illness in America By Robert Whitaker
New York: Broadway Paperbacks, 2010
לניווט מהיר בין חלקי המאמר: על הזינוק בשיעור הנכות הפסיכיאטרית | על השפעתן של תרופות פסיכואקטיביות | על סכיזופרניה | על התמכרות לתרופות נוגדות-חרדה | על דיכאון | על הפרעה דו-קוטבית | על מתן תרופות לילדים | על הפסיכיאטריה הביולוגית כאידיאולוגיה | על מעורבות הרופאים | על חלופות
 רוברט ויטאקר הוא עיתונאי חוקר, ושורשיו במסורת זו ניכרים בפסיפס העשיר שנוצר כאשר הוא שוזר ראיונות עם מטופלים בסקירה מעמיקה ובהירה של ספרות מקצועית. ראיונות אלה מאיירים סקירה מרשימה בהיקפה ובדיוקה של ממצאים מחקריים בשני תחומים – ההשפעה של תרופות פסיכואקטיביות על המוח, והתוצאות של שימוש ממושך בתרופות אלה. באתר שלו, ויטאקר מציע קישורים למחקרים החשובים ביותר בהם השתמש, כך שהקורא יכול לבדוק את טענותיו ומסקנותיו כנגד המאמרים עצמם. ויטאקר שוזר ממצאים אלה בפרספקטיבה היסטורית על התפתחות היחסים בין הפסיכיאטריה לבין תעשיית התרופות, בניתוח ההתקבלות הציבורית של השימוש הרווח בתרופות פסיכואקטיביות, ובתיאור השינויים בתפיסת התרופות; הוא אינו מתייחס רק לפרסומות, שמייצגות אינטרסים בגלוי, אלא משתמש גם בייצוגים של תרופות פסיכואקטיביות בטלוויזיה, בעיתונות ובמגזינים, כפי שתווכו על ידי עיתונאים כמוהו, שמעניקים אמינות למושאי סיקורם. הוא גם מציג נתונים לגבי הכנסותיהם של כתבי עת מקצועיים מפרסומות, וחושף אינטרסים שמשפיעים על השיח האקדמי, כולל דוגמאות של חוקרים מובילים שצברו הכנסות צדדיות מרשימות מעבודה עם חברות התרופות. דווקא משום טבעם השערורייתי של ממצאיו, ויטאקר משתדל במודע – ולדעתי, בהחלט מצליח – להימנע מנימה מתלהמת, ולהציג את טיעוניו בצורה שקולה ועניינית [ראו למשל את הרצאתו בטריניטי קולג' בדבלין].
רוברט ויטאקר הוא עיתונאי חוקר, ושורשיו במסורת זו ניכרים בפסיפס העשיר שנוצר כאשר הוא שוזר ראיונות עם מטופלים בסקירה מעמיקה ובהירה של ספרות מקצועית. ראיונות אלה מאיירים סקירה מרשימה בהיקפה ובדיוקה של ממצאים מחקריים בשני תחומים – ההשפעה של תרופות פסיכואקטיביות על המוח, והתוצאות של שימוש ממושך בתרופות אלה. באתר שלו, ויטאקר מציע קישורים למחקרים החשובים ביותר בהם השתמש, כך שהקורא יכול לבדוק את טענותיו ומסקנותיו כנגד המאמרים עצמם. ויטאקר שוזר ממצאים אלה בפרספקטיבה היסטורית על התפתחות היחסים בין הפסיכיאטריה לבין תעשיית התרופות, בניתוח ההתקבלות הציבורית של השימוש הרווח בתרופות פסיכואקטיביות, ובתיאור השינויים בתפיסת התרופות; הוא אינו מתייחס רק לפרסומות, שמייצגות אינטרסים בגלוי, אלא משתמש גם בייצוגים של תרופות פסיכואקטיביות בטלוויזיה, בעיתונות ובמגזינים, כפי שתווכו על ידי עיתונאים כמוהו, שמעניקים אמינות למושאי סיקורם. הוא גם מציג נתונים לגבי הכנסותיהם של כתבי עת מקצועיים מפרסומות, וחושף אינטרסים שמשפיעים על השיח האקדמי, כולל דוגמאות של חוקרים מובילים שצברו הכנסות צדדיות מרשימות מעבודה עם חברות התרופות. דווקא משום טבעם השערורייתי של ממצאיו, ויטאקר משתדל במודע – ולדעתי, בהחלט מצליח – להימנע מנימה מתלהמת, ולהציג את טיעוניו בצורה שקולה ועניינית [ראו למשל את הרצאתו בטריניטי קולג' בדבלין].
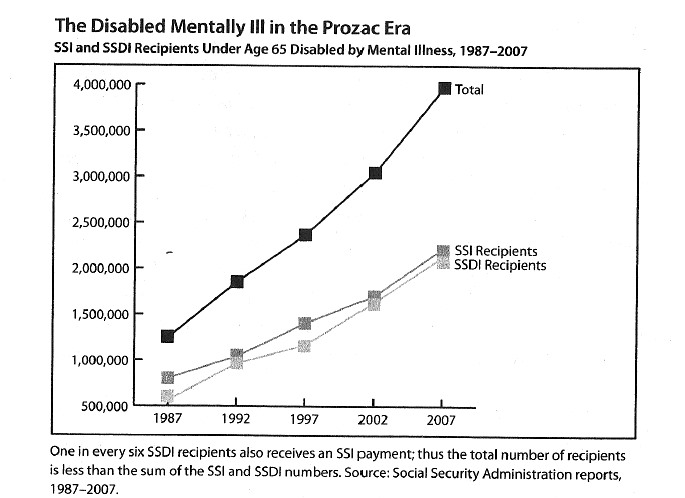
כמו קירש, גם ויטאקר פותח בהצהרה שבעבר חשב, כמו כולם, שתרופות פסיכיאטריות פועלות באמצעות השבת האיזון הכימי במוח. אולם כשהחל לחקור את התוצאות של שימוש בתרופות, גילה גידול עצום במספר קצבות נכות פסיכיאטריות בארצות הברית בחמישים השנה האחרונות, גידול שמעיד על תוצאה הפוכה מהמצופה. בספר הוא מתחקה אחר נפתוליה של חידה זו – אם תרופות פסיכואקטיביות הן יעילות ומועילות, מדוע התוצאות ארוכות-הטווח כה גרועות? מדוע יותר ויותר אנשים מתפקדים פחות ופחות?
זינוק בשיעור הנכות הפסיכיאטרית - הנתונים
ויטאקר פותח בהשוואה בין שיעור המאושפזים בבתי-חולים פסיכיאטריים בשנות החמישים – עם תחילת השימוש בתרופות פסיכואקטיביות – לבין שיעור האנשים שמקבלים כיום קצבות נכות – אבטחת הכנסה משלימה (Supplemental Security Income – להלן SSI), או ביטוח נכות (Social Security Disability Insurance – להלן SSDI), וחיים במסגרות מגורים מוגנות או מסובסדות. בארצות הברית בשנת 1955 אחד מתוך 468 אושפז עקב מחלת נפש; בשנת 1987, אחד מתוך 184 היה זכאי לקצבות SSI או SSDI עקב מחלת נפש. באותה שנה מינהל המזון והתרופות (Food and Drug Administration – להלן FDA) אישר את השיווק של פרוזק, ועשרים שנה מאוחר יותר, בשנת 2007, שיעורם של מקבלי קצבות SSI או SSDI היה אחד מתוך 76 – כפול משנת 1987 ופי שישה משנת 1955. בנוסף, מספרם של המקבלים קצבות נכות עקב הפרעה אָפֶקְטִיבִית גדל בהרבה החל משנות התשעים, וכיום הוא גדול פי כמעט שלושים ממספר המאובחנים כסובלים מדיכאון או מהפרעה דו-קוטבית בשנת 1955. בשנת 2006 נמצא כי 46% מהצעירים בקבוצת הגיל 26-18 קיבלו קצבות נכות עקב הפרעה אָפֶקְטִיבִית ו-8% נוספים מתוכם – עקב הפרעת חרדה. ויטאקר מציין שהמגפה מתפשטת גם לילדים – בשנת 1987 רק 5.5% מהילדים שקיבלו קצבות נכות היו זכאים לה עקב מחלת נפש חמורה, אבל החל משנת 1990 חלה עלייה דרמטית במספרם – גידול פי 35 תוך עשרים שנה; כעת ילדים הסובלים מנכות פסיכיאטרית מהווים 50% מהילדים שמקבלים קצבת הנכות, והפרעה נפשית היא הסיבה המובילה לקבלת קצבת נכות בילדות (עמ' 8-3).
כיצד תרופות פסיכואקטיביות מעצבות את המוח?
על מנת לפענח את משמעות הנתונים האפידמיולוגיים האלה, ויטאקר מסביר את מנגנוני הפעולה של תרופות פסיכואקטיביות [ראו הסבר מפורט בחלק א' ובחלק ב' של סדרה זאת]. הוא סוקר את המחקרים שניסו להכריע בשאלה האם יש חוסר איזון כימי במוחם של הסובלים מסכיזופרניה ומדיכאון, אותו התרופות מאזנות, ומצאו שאין חוסר סרוטונין בדיכאון, ואין עודף דופמין בסכיזופרניה; נמצא רק ריבוי קולטנים מסוג D2 שנוצרים כדי לפצות על חסימתם על ידי התרופות הנוירולפטיות [ראו הסבר מפורט בחלק ב']. ויטאקר מדגיש כי אף שממצאים אלה ידועים לפסיכיאטריה כבר משנות השמונים של המאה שעברה, פסיכיאטרים לא יידעו את הציבור הרחב לגבי משמעותם, וחברות התרופות המשיכו להשתמש בנוסחה הפשטנית הטוענת שהתרופות מתקנות חוסר איזון כימי במוח (עמ' 78-66).
תחת זאת, מחקרים הצביעו על הנזק שגורמות תרופות פסיכואקטיביות. בעצם, התרופות אינן מחזירות על כנו איזון כימי שהשתבש, אלא עושות בדיוק את ההיפך – יוצרות חוסר איזון כימי אותו המוח מנסה לתקן. מחקרים מצאו מנגנוני משוב שמופעלים כאשר SSRIs (תרופות נוגדות-דיכאון חדשות) גורמים להעלאת רמת הסרוטונין בסינפסה; מנגנונים אלה מפחיתים שחרור סרוטונין מנוירונים קדם-סינפטיים (pre-synaptic neurons), וכן מפרקים קולטני סרוטונין על נוירונים בתר-סינפטיים (post-synaptic neurons) – על מנת לאזן את מה שגורמת התרופה ולהפחית את השפעת הסרוטונין שמצטבר בסינפסה בגללה. אולם לאחר כמה שבועות של טיפול תרופתי, מנגנוני המשוב כושלים.
במחקרים לגבי נוירולפטיקה (תרופות נוגדות-פסיכוזה) נמצאו ממצאים דומים – חסימת קולטני הדופמין על ידי התרופות גורמת להפרשת יותר דופמין ולבניית קולטנים נוספים כפיצוי. לאחר שלושה שבועות מנגנוני המשוב כושלים, והמסלולים הדופמינרגיים (מסלולים עצביים שפועלים באמצעות דופמין) מנוטרלים: נוירונים קדם-סינפטיים משחררים פחות דופמין, ונותרים יותר קולטנים מסוג D2 על נוירונים בתר-סינפטיים. שיבוש מנגנוני המשוב באמצעות נטילה מתמשכת של תרופות יוצר שינויים מבניים במוח, וזה מתפקד באורח שונה כמותית ואיכותית ממוח נורמלי (עמ' 83-79). בעקבות ממצאים אלה, ויטאקר סוקר בהרחבה מחקרים שבדקו תוצאות ארוכות-טווח של שימוש כרוני בתרופות פסיכואקטיביות.
תוצאות ארוכות-טווח של טיפול תרופתי בסכיזופרניה
ויטאקר בדק נתונים מהעשור שקדם לתחילת השימוש בתורזין (Thorazine) בשנת 1954 בארצות הברית, שמתייחסים לתוצאות ארוכות-טווח של סכיזופרניה בין השנים 1954-1946, ומצא כי לפי מחקרים שונים של המכון הלאומי לבריאות הנפש (National Institute of Mental Health – להלן NIMH), רוב (75% עד 85%) המאושפזים לראשונה באותם ימים שוחררו תוך שנה עד חמש שנים, ורובם לא סבלו הִישָנוּת (relapse) של המצב הפסיכוטי. ממצאים דומים נמצאו גם במחקרים שנערכו בבריטניה. אף שמקובל לחשוב כי שימוש בתורזין אִיפשר לאנשים הסובלים מסכיזופרניה לחיות בקהילה, מסתבר שרוב החולים בעשור הקודם לשימוש בו החלימו תוך כמה שנים, ורק כ-20% מהם היו זקוקים לאשפוז כרוני; מאושפזים ששוחררו לא חיו מקצבת נכות בדיור מוגן – רובם חזרו למשפחותיהם, ורבים מהם עבדו. במחקר יחיד משנות החמישים שנערך לאחר שהחל השימוש בתורזין נמצא כי לאחר 18 חודשים, שיעור השחרור של אלה שטופלו בתורזין (74%) היה נמוך מזה של אלה שלא טופלו בתורזין (88%). למרות שהשחרור של מטופלים רבים מאשפוז כרוני נזקף לזכות התרופות, בעשור הראשון לשימוש בתורזין מספר המאושפזים הכרוניים נותר בעינו.
על אף היתרונות שיוחסו לשימוש בתורזין, הסיבה המרכזית לשחרור מאשפוז נעוצה לפי ויטקאר בסיבות כלכליות וביורוקרטיות, כפי שטוענת גם הפסיכיאטרית ג'ואנה מונקרייף, שספרה נסקר בחלק ב' של סדרה זאת. שחרורם של מטופלים סכיזופרניים כרוניים לחיים בקהילה החל בשנת 1965, בעקבות הקמת Medicare ו-Medicaid, תוכניות ביטוח בריאות ששינו את הכלכלה של הטיפול הפסיכיאטרי בארצות הברית משום שמימנו טיפול רק במסגרת מוסדות סיעודיים (nursing homes) ולא בבתי-חולים פסיכיאטריים. מדינות בארצות הברית שרצו לחסוך בהוצאות האשפוז העבירו מטופלים למוסדות אלה וסגרו את בתי-החולים (עמ' 93-92).
ויטאקר מציין שהפחתת תסמינים בטווח הקצר הוגדרה כראיה ליעילותה של תרופה נוירולפטית, שבאמצעותה ביססו מחקרים בשנות השישים את יעילותם של פנותיאזינים (phenothiazines), הקבוצה הכימית לה שייך תורזין. אולם כאשר בשנת 2007 מדענים שעובדים ללא מימון של חברות התרופות (The Cochran Collaboration) ערכו ניתוח-על של מחקרים לגבי תרופות אלה, הם הופתעו לגלות עד כמה האפקטיביות של נוירולפטיקה מוגבלת. ההתוויה המקובלת לשימוש כרוני בנוירולפטיקה התבססה על מחקרי הִישָנוּת בהם מחליפים את התרופות בפלצבו [ראו הסבר בחלק א' ובחלק ב'], שהצביעו על הִישָנוּת באחוזים גבוהים כאשר התרופות מופסקות בבת אחת. אולם כאשר נבדקה ההִישָנוּת במעקב של שנה לאחר הפסקת נטילת התרופות, נמצא כי התרופות הופכות אנשים פגיעים יותר לפסיכוזה בטווח הארוך, ולכן שיעור האשפוז-מחדש של המטופלים שנטלו תרופות היה גבוה יותר. אמנם, מטופלים שקיבלו תרופות והפסיקו ליטול אותן חזרו לאשפוז בקצב כה מהיר עד כי בעקבות זאת נטבע הביטוי "תסמונת הדלת המסתובבת"; אולם גם אלה שלקחו את התרופות בהתמדה חזרו לאשפוז; כבר בשנות השישים חוקרים נוכחו לדעת שהִישָנוּת הפסיכוזה חמורה יותר כאשר המטופלים נוטלים תרופות – התסמינים הפסיכוטיים מתמידים ואף מחמירים (עמ' 99-94).
לפיכך, בשנות השבעים נערכו מחקרים של NIMH לגבי האפשרות לטפל בפסיכוזה ללא תרופות. מחקר אחד מצא כי מטופלים שלא קיבלו תרופות שוחררו מאשפוז מהר יותר וחזרו פחות לאשפוז, וכן סבלו פחות מדיכאון, מאָפֶקְט שטוח ומתנועתיות מעוכבת. במחקר אחר ערכו מעקב במשך שלוש שנים, ונמצא כי לאלה שלא טופלו בתרופות באשפוז או לאחר שחרורם היו התוצאות הטובות ביותר באשר לחזרה לאשפוז – במשך שלוש שנים, שניים בלבד מתוך 24 (8%) סבלו הִישָנוּת; לאלה שנטלו תרופות במשך כל תקופת המחקר היו התוצאות הגרועות ביותר – 16 מתוך 22 (73%), חזרו לאשפוז.
מחקר נוסף, שכונה "פרויקט סוטריה" (Soteria Project), נערך בשנות השבעים על ידי הפסיכיאטר לורן מושר (Loren Mosher), ובו נבדקה האפשרות לטפל בפסיכוזה ראשונה במסגרת כמו-ביתית על ידי מטפלים לא מקצועיים, שהודרכו להגיב להתנהגות פסיכוטית בקבלה אמפתית; בפרויקט זה נעשה שימוש בתרופות במידה מינימלית; זאת, לעומת קבוצת ביקורת שקיבלה טיפול כמקובל במחלקה פסיכיאטרית. במחקר נמצא שלמטופלים בקבוצת הניסוי היו תוצאות טובות יותר במדדים של פסיכופתולוגיה, אשפוז-מחדש והסתגלות [ראו את לורן מושר מדבר על פרויקט סוטריה; מאמרים בנושא זה מופיעים במקורות נוספים, כולל מאמר משנת 2004 על פרויקט סוטריה נוסף בברן, שווייץ]. מחקרים אלה מלמדים שכ-50% מאלה הסובלים פעם ראשונה מפסיכוזה יכולים להחלים ללא טיפול בנוירולפטיקה, והם חוזרים לתפקד ללא הישנות במשך תקופות ארוכות; רק מיעוט של המטופלים זקוק לתרופות.
בעקבות מחקרים אלה נראה היה כי התרופות דווקא מגבירות את ההסתברות שמי שסבל משבר פסיכוטי יהיה לחולה כרוני. בנוסף, השפעות שליליות של התרופות כבר היו ידועות – מטופלים התלוננו שהם חשים "זומבים", ונמצא שהתרופות פוגעות בלמידה, מגבירות ניתוק רגשי ובדידות. לעתים התרופות אף גורמות לדיסקינזיה מאוחרת (tardive dyskinesia – להלן TD), הפרעה נוירולוגית בה מופיעות תנועות חוזרות בלתי-רצוניות; במקרים רבים ה-TD נותרת בעינה גם אם מפסיקים לקחת את התרופות – משמע, התרופות גורמות נזק מוחי קבוע. בעקבות ממצאים אלה התפשטו הספקות לגבי נוירולפטיקה בסוף שנות השבעים, והיו גם מי שחשבו כי התרופה גרועה מהמחלה. מחקרים שנערכו בתקופה זו הציעו הסבר כיצד התרופות הופכות מטופלים פגיעים יותר לפסיכוזה: נמצא כי עקב חסימת קולטני דופמין על ידי התרופות, נוצרים קולטנים נוספים בשיעור של 30% יותר מהרגיל, מה שגורם רגישות-יתר לדופמין, וזו מגבירה את הסיכוי להִישָנוּת הפסיכוזה. המערכת הדופמינרגית מפסיקה לתפקד בצורה נורמלית, ובעצם נתקעת במצב של פעילות-יתר, אשר מתבטא ב-TD ובהחמרת התסמינים הפסיכוטיים (עמ' 107-100).
גם ארגון הבריאות העולמי (World Health Organization – להלן WHO) בדק תוצאות ארוכות-טווח של סכיזופרניה בשני מחקרים רב-תרבותיים (cross-cultural). בשנת 1969 נערך מחקר בתשע ארצות, ולאחר חמש שנים של מעקב נמצא כי למטופלים בשלוש מדינות מתפתחות – הודו, ניגריה וקולומביה – היו תוצאות טובות יותר מאלה שנמצאו בארצות הברית ובחמש מדינות מפותחות אחרות שבהן נוהגים לרשום טיפול תרופתי כרוני: רבים מהמטופלים במדינות המתפתחות לא סבלו מתסמינים כלל, והסתגלותם החברתית היתה טובה במיוחד. הממצאים היו כה מפתיעים עד שהוטל ספק במחקר, והיו שטענו כי בארצות המתפתחות אלה לא היו באמת סכיזופרנים.
בתגובה לביקורת, בשנת 1978 WHO החל מחקר נוסף בעשר ארצות, שהפעם כלל רק מטופלים אשר אובחנו לפי קריטריונים מערביים כסובלים מאפיזודה ראשונה של סכיזופרניה, וגם בו נמצאו תוצאות דומות לאלה שנמצאו במחקר הראשון. למעשה, התוצאות היו שוב הפוכות מהצפוי: לאחר שנתיים, לשני שלישים מהמטופלים בארצות המתפתחות היו תוצאות טובות, וכשליש הפכו לחולים כרוניים; לעומת זאת, ל-37% מהמטופלים בארצות המפותחות היו תוצאות טובות, ו-59% הפכו כרוניים. במחקר השני בדקו גם את ההשערה שמטופלים בארצות המתפתחות נטלו תרופות בצורה מסודרת יותר. אולם נמצא שרק 16% מהם השתמשו בתרופות בקביעות, לעומת 61% בארצות המפותחות. התוצאות הטובות ביותר היו בעיר אגרה שבהודו, שם רק 3% השתמשו בתרופות; השימוש בתרופות היה הכי שכיח במוסקבה, ושם גם היה השיעור הגבוה ביותר של חולים כרוניים. בשנת 1997 נערך מחקר מעקב נוסף, בו ראיינו שוב את אותם מטופלים שהשתתפו בשני המחקרים לאחר 15 עד 25 שנים, ושוב מצאו שהמטופלים בארצות המתפתחות היו במצב הטוב ביותר – 53% מהם לא היו שוב במצב פסיכוטי, ו-73% מהם עבדו (עמ' 111-110).
האם סכיזופרנים חייבים לקחת תרופות כל החיים? החוקרת קורטני הרדינג (Courtenay Harding) טענה שזה מיתוס, ושלמעשה ייתכן שרק אחוז קטן מהחולים זקוק לכך. באמצע שנות השמונים היא ריאיינה 168 סכיזופרנים כרוניים ששוחררו לקהילה מבית-החולים הפסיכיאטרי של מדינת וורמונט משנות החמישים המאוחרות ועד שנות השישים המוקדמות (שאר המשוחררים מאותה עת לא היו עוד בין החיים). נמצא כי 34% מהם החלימו – הם היו משוחררים מתסמינים, דאגו לעצמם, קיימו יחסים קרובים, עבדו או תפקדו בחברה, וחיו חיים עצמאיים ומלאים. המכנה המשותף בין מטופלים אלה היה שהם הפסיקו לקחת תרופות מזמן (עמ' 110-109).
ויטאקר סוקר גם את הממצאים לגבי הנזק שגורם שימוש כרוני בתרופות נוירולפטיות, ומציין כי הלוקים ב-TD סובלים נזק קוגניטיבי ניכר, שכולל תסמינים שליליים חמורים יותר, תפקוד פסיכו-סוציאלי נמוך ביותר, וכן ירידה בתפקוד הזיכרון וביכולת ללמוד. מחקרים שנערכו באמצעות MRI, בהם חיפשו אבנורמליות מבנית במוח של סכיזופרנים, מצאו שהתרופות גורמות להגדלת נפח גרעיני הבסיס (basal ganglia) ולהקטנת נפח האונות הקדמיות ביחס ישר למינונים. שינויים אלה נמצאו קשורים לתסמינים חיוביים ושליליים חמורים יותר של סכיזופרניה. משמע, נטילת תרופות נוירולפטיות גורמת למחלה יאטרוגנית שניכרת כבר לאחר שלוש שנים של שימוש (עמ' 114-112).
ויטאקר סוקר בהרחבה תוצאות מחקר שנערך במימון NIMH על ידי מרטין הארו (Martin Harrow), פסיכולוג שבשנים 1975 עד 1983 גייס למחקר מעקב 64 סכיזופרנים צעירים, אשר טופלו בשני בתי-חולים פסיכיאטריים בשיקגו – ציבורי ופרטי, על מנת לכסות טווח סוציו-אקונומי רחב. בשנת 2007 הארו פרסם תוצאות של חמש-עשרה שנות מעקב. הוא מצא כי לאחר שנתיים הקבוצה שלא נטלה תרופות נוגדות-פסיכוזה היתה במצב מעט יותר טוב מהקבוצה שלקחה תרופות, אבל במהלך 30 החודשים הבאים נוצר הבדל דרמטי: הקבוצה ללא תרופות החלה להשתפר במידה משמעותית, ולאחר ארבע וחצי שנים – 39% מהם החלימו, ויותר מ-60% עבדו. לעומת זאת, התוצאות של קבוצת התרופות התדרדרו, תפקודם פחת במקצת, ולאחר ארבע וחצי שנים – רק 6% מהם החלימו, ובודדים עבדו. הבדל זה בתפקוד נשמר בעשר השנים הבאות. הבדל משמעותי נמצא בין שתי הקבוצות גם לאחר 15 שנים – 40% מהקבוצה ללא תרופות החלימו, למעלה ממחציתם עבדו, ורק 28% סבלו תסמינים פסיכוטיים. בקבוצת התרופות, לעומת זאת, רק 5% החלימו, בעוד 64% היו פסיכוטים פעילים. מחקרו של הארו מלמד כמה ארוך הזמן הדרוש עד שהשיפור הקליני ניכר – ארבע וחצי שנים. הארו טוען שפסיכיאטרים אינם רואים זאת, כי אלה שמפסיקים לקחת תרופות נפלטים מהמערכת – הם מפסיקים ללכת לתוכניות-יום, לא נפגשים עם מטפלים, לא מספרים שאובחנו כסכיזופרנים, ונעלמים לתוך החברה. קלינאים רואים את מי שחוזר, ומי שמשתפר – לא חוזר. הארו עצמו אינו סבור שהתרופות גורמות לתוצאות הגרועות, ומסביר שנבדקים חזקים יותר מבחינה פסיכולוגית הם אלה שהפסיקו לקחת תרופות (עמ' 118-115).
שערוריית הבנזודיאזפינים – התמכרות שלא-מדעת
בשנת 1963 החלו לשווק את וליום (Valium), שפורסם בייחוד לנשים. משנת 1968 עד שנת 1981 היתה זו התרופה הנמכרת ביותר במערב, בד בבד עם זינוק במספר האשפוזים הפסיכיאטריים ובמספר הפניות לחדרי מיון פסיכיאטריים ולמרפאות לבריאות הנפש. התרופה הראשונה ששווקה נגד חרדה היתה מילטאון (Miltown) שהחליפה את הברביטורטים, וכונתה באמריקה הפרברית "העוזרת הקטנה של אמא" (mother's little helper). אבל כבר באמצע שנות השישים הסתבר שבעוד הראיות ליעילותה מועטות, מילטאון ממכרת.
הבנזודיאזפינים (וליום ואחרים שפותחו בעקבותיו) נותרו בשוק בשנות השישים, ובמהרה הצטברו ראיות שתרופות אלה ממכרות. כאשר נודע על כך לציבור התעוררה שערורייה, ובשנת 1975 הוכנסו הבנזודיאזפינים לרשימת החומרים בפיקוח. פסיכיאטרים המשיכו לרשום אותם, ובשנת 1981 קסנקס (Xanax) נכנסה לשוק. במחקרים נמצא כי השפעתם מתפוגגת תוך ארבעה עד שישה שבועות, ומשתווה לפלצבו. יעילותם קצרת-הטווח עולה במחיר של פגיעה קוגניטיבית ופסיכומוטורית, ופגיעה בתפקוד הזיכרון. הפסקתם מלווה בתסמונת גמילה שמאופיינת בחרדה קיצונית, ותסמינים כמו נדודי שינה (insomnia), רעד, פרכוסים, כאב ראש, טשטוש ראייה, צלצולים באוזניים, רגישות לרעש, תחושה שחרקים זוחלים על עורם, סיוטים, הזיות, דיכאון ותחושות של דה-פרסונליזציה ודה-ריאליזציה. עוצמת תסמונת הגמילה תלויה בחוזק התרופה, משך השימוש ומשתנים נוספים. לאחר כמה שבועות, יש מי שיפסיקו בקלות, ויש מי שיתקשו מאוד; משתמשים ספורים לעולם לא יצליחו להיגמל (עמ' 135-126).
ויטאקר מתעכב על מחקרים לגבי הביולוגיה של הגמילה מבנזודיאזפינים, ומסביר שבשנת 1977 נמצא שתרופות אלה משפיעות על אחד המוליכים העצביים – GABA, שמעכב פעילות עצבית במוח. התרופה נקשרת לקולטני GABA ומגבירה את אפקט העכבה (inhibition). כפיצוי, המוח מגיב בהפחתת כמות GABA ובהפחתת צפיפות קולטני GABA. כתוצאה מכך, מערכת הבלימה של המוח נפגמת, וכשמפסיקים לקחת את התרופות המוח מתקשה בעיכוב פעילות; תסמיני הגמילה מבטאים פעילות-יתר ללא עכבות. הפסקה הדרגתית של התרופות מאפשרת למוח להשתקם, אבל כשמשתמשים בתרופות אלה זמן רב, לעתים קולטני GABA אינם חוזרים למצבם הנורמלי. מחקרים שונים לגבי תוצאות ארוכות-טווח של שימוש בבנזודיאזפינים מלמדים שמטופלים אלה סובלים יותר חרדה ויותר דיכאון, בנוסף לפגיעה קוגניטיבית. כל אלה מפחיתים את יכולתם לתפקד בחברה. לפיכך, ויטאקר סבור שגם תרופות אלה תורמות במידה מסוימת לעלייה בשיעורי הנכות הפסיכיאטרית בארצות הברית (עמ' 139-135).
דיכאון – מאפיזודה חולפת למחלה כרונית
את הפרק העוסק בדיכאון ויטאקר פותח בתיאור ההפרעה כפי שנתפסה בעבר – כמחלה אפיזודית של גיל העמידה והזיקנה. במחצית הראשונה של המאה העשרים נערכו כמה מחקרים אשר מצאו שכמחצית מהמטופלים עברו אפיזודה יחידה, ורק למעטים (13%, 17%, 21% במחקרים שונים) היו שלוש אפיזודות ומעלה. ממצאים דומים נמצאו גם בשנת 1972 – למחצית לא היתה אפיזודה נוספת, ורק 10% הפכו כרוניים. בשנת 1964 דיכאון תואר על ידי בכירים ב-NIMH כמצב פסיכיאטרי עם פרוגנוזה מיטבית להחלמה, עם או בלי טיפול.
בשנות החמישים החלו להשתמש בשתי קבוצות של תרופות – MAOI ו-TCA [ראו פירוט בחלק א' ובחלק ב' של סדרה זאת], אבל בשנת 1965 התוצאות הקליניות והמחקריות לא היו טובות בהשוואה לפלצבו. בשנת 1969 NIMH מצא בסקירה של כל המחקרים על תרופות נוגדות-דיכאון כי ככל שהמחקר קפדני יותר, שיעור השיפור נמוך יותר. בשנות השבעים כמה מחקרים בדקו ומצאו שהבדל זה נעלם כאשר השתמשו בפלצבו אקטיבי (הגורם תופעות לוואי מורגשות) (עמ' 154-150). מפתיע ומשעשע לגלות כי אפקט הפלצבו המוגבר שגילה הפסיכולוג הקליני וחוקר הפלצבו אירווינג קירש לגבי התרופות החדשות בשנות התשעים [ראו את סקירת ספרו בחלק א'], כבר התגלה והתפרסם בשנות השבעים לגבי התרופות הישנות.
האמונה ביעילות של תרופות נוגדות-דיכאון נולדה מחדש עם הפרוזק בשנת 1988, כאשר התפרסמו דיווחים בעיתונות שאנשים שלוקחים תרופה זו מרגישים "better than well". אולם בדיעבד מסתבר שהתרופות החדשות אושרו על בסיס יעילות זהה (41%) לזו של התרופות הישנות (42%), לעומת 30% יעילות לאפקט פלצבו. בסקירה של 12 תרופות נוגדות-דיכאון שאושרו על ידי FDA בין השנים 2004-1987 נמצא כי 36 מתוך 74 ניסויים קליניים נכשלו להראות אפקט גדול מפלצבו (עמ' 155-154).
כבר בשנות השישים פסיכיאטרים אירופיים כתבו שתרופות נוגדות-דיכאון גורמות לכרוניות – התסמינים אינם נעלמים לגמרי, ועם הפסקת התרופות המצב גרוע יותר. בעשרים השנים הבאות פרסומים שונים קבעו שהפסקת טיפול בתרופות נוגדות-דיכאון מגבירה מאוד את הסיכוי להִישָנוּת, וככל שהשימוש בתרופות נמשך זמן רב יותר, שיעור ההִישָנוּת עם הפסקת התרופה היה גבוה יותר. עקב הסתגלות המוח לתרופות אלה, שימוש ממושך מגביר את הפגיעות הביוכימית לדיכאון.
ויטאקר טוען כי בשל ההתוויה של תרופות נוגדות-דיכאון לשימוש ממושך, דיכאון הפך ממחלה אפיזודית למחלה כרונית. בשנות התשעים התמונה האפידמיולוגית השתנתה, ובשנת 2000 פורסם כי שליש מהנבדקים אינם מגיבים לתרופות נוגדות-דיכאון, ונחשבים בעלי פרוגנוזה גרועה; שליש נוסף מגיבים חלקית בטווח הקצר, אבל התוצאות שלהם גרועות בטווח הארוך, והם מפתחים מהלך כרוני של אפיזודות חוזרות וחמורות יותר; ושליש מגיבים בטווח הקצר, אבל רק כמחציתם נשארים בהפוגה בטווח הארוך, גם כאשר ממשיכים לקחת את התרופות. רק 15% חווים לא יותר מאפיזודה אחת של דיכאון, בעוד 85% מתנסים באפיזודות חוזרות עם הפוגות חלקיות, וההִישָנוּת מתרחשת עקב אירועים שוליים יותר. במחקר שבשנת 2004 דימה את תנאי "העולם האמיתי" התוצאות היו אפילו יותר גרועות (עמ' 163-156).
ויטאקר מציין שכמעט אין מחקרים באיכות טובה שבדקו השפעה ארוכת-טווח של תרופות נוגדות-דיכאון, ומביא ממצאים של כמה מחקרים שנערכו במדינות שעורכות רישום שיטתי של שימוש בתרופות נוגדות-דיכאון: בבריטניה, בהולנד ובקנדה נמצאו תוצאות טובות יותר אצל מטופלים שלא לקחו תרופות. במחקר של WHO, בניגוד להשערות, התוצאות הטובות ביותר לאחר שנה נמצאו אצל מטופלים שלא נחשפו לתרופות נוגדות-דיכאון, בעוד מטופלים שלקחו תרופות סבלו מדיכאון כרוני יותר מאחרים (עמ' 165-164). כמה מחקרים בקנדה ובארצות הברית הצביעו על ההשפעה של שימוש בתרופות נוגדות-דיכאון על הגדלת שיעורי הנכות הפסיכיאטרית, ובמדינות נוספות, כמו אנגליה ואיסלנד, הבחינו בעלייה דרמטית במדדים שונים של נכות נפשית בעקבות כניסת SSRIs לשוק (עמ' 168-165).
במחקר אחר משנת 2006 חוקרים עקבו אחר ההחלמה של מטופלים מאפיזודה שנייה של דיכאון ללא תרופות, לאחר שבאפיזודה הראשונה נעשה שימוש בתרופות שהסתיים בהִישָנוּת. הם מצאו כי 23% החלימו תוך חודש, 67% תוך שישה חודשים, 85% תוך שנה. למעשה, החוקרים מצאו את התמונה הקלינית שהיתה אופיינית במחצית הראשונה של המאה העשרים, שתוארה לעיל ומצביעה על אפשרות של החלמה גם ללא שימוש בתרופות.
ויטאקר מסכם כי נטילת תרופות נוגדות-דיכאון אמנם מחוללת לעתים שיפור בטווח הקצר, אבל אם מפסיקים לקחת את התרופות גדלה ההסתברות להִישָנוּת, ואם ממשיכים לקחת את התרופות, גדלה ההסתברות לאפיזודות חוזרות ולנכות. ויטאקר מציג נתונים המצביעים על עלייה דרמטית בשיעורי הנכות בארצות הברית כתוצאה מדיכאון: לפני הטיפול בתרופות נוגדות-דיכאון, בשנת 1955, היו 38,200 מאושפזים עקב דיכאון, שיעור נכות של אחד מתוך 4,345. כיום, דיכאון הוא הסיבה המובילה לנכות בין הגילאים 44-15. לפי NIMH, כ-15 מיליון מבוגרים סובלים מדיכאון, ובשנת 2008 דווח ש-58% מקבוצה זו, כ-9 מיליון, מוגבלים בצורה חמורה. הנכות אינה נגרמת רק על ידי דיכאון, אלא גם עקב תופעות לוואי שונות של התרופות; נמצא ששימוש כרוני קשור לפגיעה בזיכרון, קושי בלמידה ובפתרון בעיות (עמ' 170-168).
הפרעה דו-קוטבית – זינוק בעלייה
בשנת 2008 החוקרים הבכירים ביותר בתחום טענו שהתמונה הקלינית של מאניה-דפרסיה השתנתה – לא זו בלבד שהמינוח שוּנָה להפרעה דו-קוטבית, אלא שכעת זו הפרעה שכיחה אשר מאופיינת במחזוריות מהירה יותר, במצבים מעורבים רבים יותר, ובעמידות בפני טיפול בליתיום. חוקרים אלה סבורים שהגורם העיקרי לשינוי הוא החשיפה של רוב המטופלים לתרופות נוגדות-דיכאון לפני שהם מקבלים תרופות מייצבות מצב רוח (עמ' 175-172).
בעבר מאניה-דפרסיה היתה הפרעה נדירה. נתונים משנת 1929, 1931 ו-1945 הראו כי מרבית החולים החלימו ללא הישנות. גם מחקרים שעקבו אחר חולים אלה במשך עשרים ושלושים שנה הצביעו על תמונה דומה. באותה תקופה, התוצאות של מטופלים מאניים היו טובות כמו אלה של מטופלים דיכאוניים; מעטים סבלו ממהלך מחלה כרוני, ושיעור ניכר סבלו מאפיזודה אחת בלבד; גם במקרים של אפיזודות מרובות, אלה נמשכו חודשים ספורים, ולא ניכר קושי לחזור לתפקוד תקין. בשנת 1955 בארצות הברית שיעור המאובחנים בהפרעה עמד על אחד מתוך 13,000 (עמ' 179-177).
לפי NIMH, כיום אחד מתוך 40 מבוגרים בארצות הברית סובל/ת מהפרעה דו-קוטבית, וויטאקר טוען שתרופות פסיכואקטיביות וסמים פסיכואקטיביים ממלאים תפקיד מרכזי בייצור התמונה הקלינית של הפרעה דו-קוטבית. ואכן, במחקרים לגבי מטופלים באפיזודה ראשונה נמצא כי לפחות שליש מהם השתמשו בסמים. בנוסף, כבר באמצע שנות השישים זוהתה ההתדרדרות אצל מטופלים עם הפרעה דו-קוטבית בעקבות השימוש בתרופות נוגדות-דיכאון: התמונה הקלינית השתנתה, ומטופלים סבלו אפיזודות רבות יותר, מחזורים מהירים (rapid cycling) ומהלך מחלה כרוני. למרות ממצאים אלה, פסיכיאטרים המשיכו לרשום תרופות נוגדות-דיכאון למטופלים עם הפרעה דו-קוטבית.
בשנת 1985, לאחר תחילת שיווק SSRIs באירופה, הופיעו דיווחים על זינוק בשכיחותם של תסמינים מאניים: לפתע הופיעו יותר מטופלים, ולמטופלים אלה היו יותר אפיזודות. הערכות שונות קובעות שכיום 20% עד 40% מהמטופלים שבתחילה מאובחנים כסובלים מדיכאון, בסופו של דבר מאובחנים כסובלים מהפרעה דו-קוטבית. בשנים 2004-1996 מספר המבוגרים המאובחנים כסובלים מהפרעה דו-קוטבית עלה ב-56%, בד בבד עם הרחבת גבולות הקטגוריה האבחונית באותה תקופה; אולם את הגידול העצום אי-אפשר להסביר רק בהרחבת הקטגוריה האבחונית. ויטאקר סבור כי השיווק המסיבי של SSRIs הוא שמסביר את הזינוק בשכיחותה של הפרעה זו, משום שתרופות אלה גורמות לעתים מצבים היפומאניים או תסמינים מאניים (עמ' 181-179). ואכן, בעשור הראשון של שנות ה-2000 פורסמו כמה מחקרים שמצאו כי השימוש בתרופות נוגדות-דיכאון אצל מטופלים הסובלים מהפרעה דו-קוטבית גורם למחזורים מהירים ולמצב כרוני של תסמינים מעורבים, המתבטאים בדכדוך רגזני; למטופלים שמקבלים תרופות נוגדות-דיכאון יש סיכוי גדול פי ארבעה לפתח מחזורים מהירים, וסיכוי גדול פי שניים לסבול מאפיזודות דיכאוניות או מאניות מרובות.
הטיפול התרופתי בהפרעה דו-קוטבית החל באמצע שנות החמישים עם השימוש בליתיום, שבראשית שנות השבעים כבר היה לטיפול המקובל בהפרעה זו. הראיות ליעילות הטיפול בליתיום היו חלשות, ובשנות השמונים נשמעו חששות לגבי ההשפעות ארוכות-הטווח של טיפול באמצעות הרעלת ליתיום, משום ששיעור האשפוזים החוזרים עלה; משך הזמן בין אפיזודות התקצר והיה לשביעית ממשך הזמן במהלך המחלה "הטבעי". הערכות שונות קובעות שלפחות 50% מהמטופלים מפסיקים לקחת ליתיום משום שהוא גורם קהות חושים והאטה פסיכומוטורית, וכאשר מפסיקים לקחתו יש הִישָנוּת. גם המטופלים שנשארו על ליתיום לא הגיבו טוב במיוחד: רק כ-20% מהמטופלים הגיבו היטב ללא הישנות לאורך זמן, וכקבוצה הם לא תפקדו טוב יותר מאלה שלא קיבלו ליתיום. כיום, בעקבות השימוש בתרופות מייצבות מצב רוח, ליתיום כבר אינו ההתוויה הראשונה לטיפול (עמ' 185-182).
ממצאים מחקריים לגבי תפקוד מלמדים שהתוצאות גרועות יותר כיום מאשר לפני הטיפול בליתיום, כאשר 85% מהמטופלים המאניים חזרו לתפקד כרגיל; לאחר תחילת הטיפול בליתיום התפרסמו דיווחים שפחות מ-50% מהמטופלים עובדים או מתפקדים. מחקרים מאוחרים יותר, משנות ה-90 הצביעו על שיעורי שיפור נמוכים אף יותר, על ירידה קוגניטיבית וירידה בתפקוד. אף שכיום עדיין מפרשים ממצאים אלה כנובעים ממהלך המחלה, יש חוקרים שמתחילים לייחס אותם להשפעת התרופות.
חשש נוסף הוא שמחלות פיזיות שהפכו שכיחות בקרב מטופלים הסובלים מהפרעה דו-קוטבית נובעות מקוקטיילים תרופתיים שכוללים גם תרופות נוירולפטיות לא-טיפוסיות, שעם השנים החליפו יותר ויותר את השימוש בליתיום. הערכות לגבי השפעת התסמונת המטבולית על מטופלים כאלה קובעות שתוחלת החיים שלהם מתקצרת ב-15 עד 25 שנה, כמו אצל חולי סכיזופרניה הנוטלים תרופות נוירולפטיות לא-טיפוסיות אלה. נראה ששימוש בפרוטוקולים תרופתיים דומים יותר בשתי הקטגוריות האבחנתיות – סכיזופרניה והפרעה דו-קוטבית – גורם להתקרבות התמונות הקליניות עקב תהליך מחלה יאטרוגני דומה. כבר בשנת 2001 נמצא שמטופלים הסובלים מהפרעה דו-קוטבית היו לקויים כמו סכיזופרניים ב-36 מתוך 41 מדדים של תפקוד קוגניטיבי וחברתי, ודפוס התפקוד שלהם היה דומה. מאז הופיעו דיווחים נוספים מאירופה ואוסטרליה על ירידה קוגניטיבית משמעותית בהפרעה דו-קוטבית (עמ' 195-189, 211).
מחקר המעקב של מרטין הארו משנת 2007 שתואר לעיל כלל מטופלים עם סכיזופרניה ועם הפרעה דו-קוטבית – עם ובלי תרופות; בסיום המחקר, לאחר 15 שנה, התוצאות הטובות ביותר היו של מטופלים עם הפרעה דו-קוטבית ללא תרופות, ואחריהם – סכיזופרניה ללא תרופות, הפרעה דו-קוטבית עם תרופות, וסכיזופרניה עם תרופות. ממצאים אלה עולים בקנה אחד עם הנתונים על שיעורי נכות, המראים עלייה של מאות אחוזים: מ-12,750 מאושפזים בשנת 1955 ל-6 מיליון מבוגרים הסובלים כיום מהפרעה זו, 83% מתוכם מוגבלים מאוד בהיבט זה או אחר של תפקודם. כיום, הפרעה דו-קוטבית נחשבת לסיבה הששית בשכיחותה לנכות רפואית, מייד אחרי סכיזופרניה (עמ' 196-191).
ילדות בצל תרופות פסיכואקטיביות
רישום תרופות פסיכיאטריות לילדים הוא תופעה חדשה יחסית, שכמעט ולא היתה קיימת לפני 1980. קודם לכן רק ילדים מעטים זכו לאבחנה פסיכיאטרית, משום שהתנהגויות רבות בילדות הובנו כקשיי התפתחות או כתגובה לסביבה, וילדים שביטאו מצוקה היו למבוגרים נורמליים כשגדלו. אבל המעבר של הפסיכיאטריה לגישה ביולוגית שינה את הבנת ההתפתחות בילדות, ובעקבות זאת ילדים רבים נתפסו כסובלים מהפרעות ביולוגיות – בתחילה הפרעת קשב והיפראקטיביות (Attention Deficit and Hyperactivity Disorder – להלן ADHD), ולאחר מכן גם דיכאון והפרעה דו-קוטבית. כיום פסיכיאטרים רבים סבורים שמדובר במחלות שלא אובחנו בעבר, ומצדיקים טיפול תרופתי בטענה שאחרת המחלה תגרום להתפתחות לא תקינה של המוח עקב "רמות רעילות" של מוליכים עצביים (עמ' 218-216) [אפשר להתרשם מאלה המצדדים בגישה זו בסופו של קטע זה מסרטו הדוקומנטרי המעניין של סטיבן פריי (Stephen Fry), חייו הסודיים של מאני-דפרסיבי (The Secret Life of the Manic Depressive)].
האבחנה של ADHD הופיעה בשנת 1980, אבל שורשיה נטועים בשנת 1902, באבחנה של נזק מוחי מינימלי (minimal brain damage) או חוסר תפקוד מוחי מינימלי (minimal brain dysfunction). במחצית הראשונה של המאה העשרים התייחסו להיפראקטיביות כמו היתה סמן (marker) של פגיעה מוחית בלתי ניתנת לאיתור. בשנת 1937 צ'רלס ברדלי (Charles Bradley) הגה את הרעיון לתת לילדים אלה תרופות ממריצות, והשתמש בבנזדרין (Benzedrine), שמכיל תערובת של אמפטמינים, כדי "להכניע" אותם ולעזור להם להתרכז בבית-הספר. טיפול זה נשכח עד שנת 1956 כאשר החלו לשווק ריטלין (Ritalin) בתור חלופה בטוחה לאמפטמינים לטיפול בנרקולפסיה, ורופאים חשבו שאפשר להשתמש בתרופה זו כדי להרגיע ילדים מופרעים שנחשבו סובלים מנזק מוחי. אולם בשנות השישים פסיכיאטרים לא מיהרו לרשום תרופות פסיכואקטיביות לילדים, ואלה ניתנו רק במסגרות אשפוזיות או מוסדיות (עמ' 219).
השימוש בריטלין התגבר בהדרגה בשנות השבעים, ובשנת 1980, כאשר האבחנה הפרעת קשב (ADD) הופיעה לראשונה במדריך האבחנות DSM-III, התרופה נרשמה כבר ל-150,000 ילדים בארצות הברית. בשנת 1987, במהדורה השלישית המתוקנת DSM-III-R, התרחבו גבולות הקטגוריה האבחנתית ונוסף רכיב ההיפראקטיביות לאבחנה (ADHD). ויטאקר מספר שחברת התרופות סיבה-גייג'י (Ciba-Geigy) ששיווקה ריטלין עזרה בהתארגנות של ילדים ומבוגרים עם ADHD כדי לקבל הכרה כנכות ומימון פדרלי של הטיפול התרופתי (ההתארגנות נקראת Children and Adults with Attention Deficit/Hyperactivity Disorder – להלן CHADD). בשנת 1990 מספר הילדים המאובחנים עלה למיליון, והוכפל בחמש השנים הבאות; בשנת 2007 פורסם שאחד מתוך 23 ילדים בין הגילאים 17-4 מטופל תרופתית בריטלין, ובשנת 2010 כ-3.5 מיליון ילדים בארצות הברית נטלו ריטלין (עמ' 220).
אף ש-ADHD מוגדר כמחלה במוח, האטיולוגיה שלה אינה ידועה, וניסיונות לזהותה נכשלו שוב ושוב. בשנת 1991 סקירות מוח נמצאו נורמליות; בשנת 1998 מומחים של NIMH חזרו ואישרו זאת. בשנות התשעים CHADD טענו שהילדים סובלים מחוסר איזון כימי ושהמערכת הדופמינרגית שלהם אינה פעילה דיה. אולם לדעת ויטאקר היתה זו טענה שיווקית, שכן ריטלין, כמו ממריצים אחרים, מעלה את רמת הדופמין בסינפסה; מחקרים בנושא לא מצאו ראיות לחוסר איזון כימי כזה. בדומה לקוקאין, גם ריטלין מעכב ספיגה של דופמין, אולם השפעת הריטלין נמשכת שעות, בעוד השפעת הקוקאין קצרה יותר. כדרכו, המוח מפצה על השפעת התרופה בדילול קולטני הדופמין בנוירונים בתר-סינפטיים, ובהפחתת שחרור של דופמין מנוירונים קדם-סינפטיים. ריטלין משפיע בצורה דומה גם על סרוטונין ונוראפינפרין, וגורם לשינויים מפצים דומים במערכות אלה (עמ' 222-220).
האפקט של ריטלין על התנהגות ילדים [ראו גם הסבר בחלק ב' בסדרה זאת] גורם לשטיחות רגשית וחוסר סקרנות, הפתעה או הנאה. במחקרים נמצא כי ילדים אלה כנועים ופסיביים, והם נוטים לשחק לבד, נסוגים ואינם יוזמים חברתית. 70% עד 90% מהילדים מגיבים היטב לתרופות ונראה כי שינוי זה מסייע למוריהם. אבל נשאלת השאלה: האם התרופות עוזרות לילדים? נמצא שרוב הילדים אינם אוהבים את השפעת התרופות, וחוקרים הדגישו שבעקבות ההרגל של נטילתן הילדים פחות סומכים על עצמם, וסומכים יותר על התרופות. שיפור היכולת להתרכז במטלות משעממות אינה מתורגמת להישגים אקדמיים בטווח הארוך. כבר בשנת 1973 נמצא שהתרופה משפרת ביצועים במטלות משעממות, אבל פתרון בעיות ולמידה אינם מושפעים לטובה. בשנת 1978 נוכחו לדעת שציונים במקצועות לימוד שונים אינם משתפרים, ויכולתם של הילדים לפתור בעיות נפגעה. בסקירה שהתפרסמה באותה שנה נמצא כי לריטלין יש אפקט משמעותי על יכולתם של המורים לשלוט בכיתה, אבל לא על הישגים לימודיים של הילדים. חוקרים אחרים טענו שהריכוז המופרז והנסיגה מהסביבה פגעו בלמידה ולא שיפרו אותה; בשנת 1997 נמצא שהשפעת הריטלין פוגעת בתפקודים הקוגניטיביים הגבוהים דוגמת פתרון בעיות וחשיבה מסתעפת (לעומת מתכנסת); ובשנת 2002 בניתוח-על של 14 מחקרים שכללו 1,379 ילדים סך הכול נמצאו ראיות דלות לשיפור בביצועים ובהישגים. גם כאשר בדקו את השיפור בהתנהגות לאורך זמן, התוצאות היו מאכזבות – הפסקת ריטלין הובילה להתלקחות ADHD מחדש, ולאחר זמן-מה של שימוש רציף, השיפור בהתנהגות התפוגג (עמ' 226-223).
בראשית שנות התשעים צוות של NIMH מצא כי יעילות ארוכת-טווח של תרופות ממריצות לא הוכחה בשום תחום של תפקוד הילד. ויטאקר מציין שהמחקר פורסם בשנת 2007, ומדגיש כי אף שהחוקרים ידעו שאין מחקר על השפעה ארוכת-טווח של ריטלין, מערך המחקר לא כלל קבוצת פלצבו, בטענה שזה לא אתי למנוע טיפול שיעילותו ידועה. לפיכך, הטיפול התרופתי הושווה לטיפול התנהגותי, אבל גם בקבוצה השנייה, במשך 14 חודשי הטיפול, לא היה רגע בו כל הילדים היו ללא תרופות. למרות בעיות מתודולוגיות אלה, NIMH קבע שטיפול תרופתי עדיף על טיפול התנהגותי בהפחתת תסמינים של ADHD, והמליץ על טיפול תרופתי מתמשך משום שההפרעה כרונית. לאחר 14 חודשי הטיפול, החוקרים המשיכו לעקוב אחר המשתתפים, בדקו אם הם לוקחים את התרופות, וכיצד הם מתפקדים. לאחר שלוש שנים מצאו ששימוש בתרופות היה סמן להתדרדרות ולא לשיפור; לאלה שהמשיכו לקחת תרופות היו יותר תסמינים מאשר לאלה שהפסיקו לקחת. בנוסף, היו להם יותר התנהגויות עברייניות, והם היו נמוכים יותר ורזים יותר, משום שריטלין, כמו כל הממריצים, מפחית תיאבון ומדכא גדילה; לאחר שש שנים נמצא ששימוש בתרופות קשור להתנהגות היפראקטיבית ואימפולסיבית מוגברת, ולתסמינים של הפרעת התנגדות (Oppositional Defiant Disorder); נמצאה גם פגיעה כללית בתפקוד. רשימת הסיכונים הכרוכים בנטילה ממושכת של תרופות אלה כוללת גם בעיות פיזיות – נמנום, עייפות, חוסר שינה, חוסר תיאבון, דיכוי גדילה, כאבי ראש, כאבי בטן, הפרעות מוטוריות, נעילת לסתות, בעיות עור, פגיעה בתפקוד הכבד, יתר לחץ דם ודום לב; וגם בעיות פסיכיאטריות – דיכאון, איטיות, קהות חושים, תנודות במצב הרוח, בכי, עצבנות, חרדה ועוינות; בנוסף, עלולים להופיע היפומאניה או מאניה, תסמינים טורדניים-כפייתיים, ופסיכוזה שמתבטאת בהזיות ובפרנויה (עמ' 228-226).
בשנת 1988, כאשר פרוזק יצא לשוק בארצות הברית, רק אחד מתוך 250 ילדים מתחת לגיל 19 נטל תרופות נוגדות-דיכאון. ההשקפה המקובלת היתה שמתבגרים נוטים לתנודות במצב הרוח ומתאוששים במהירות מדיכאונות; מחקרים מצאו ש-TCAs, תרופות נוגדות-דיכאון מהדור הישן, אינם משפיעים יותר מפלצבו בקבוצת גיל זו. אולם עם הופעת ה-SSRIs, פסיכיאטרים החלו לרשום אותם לילדים, ובין השנים 1994-1988 מספר הילדים שנטלו תרופות אלה שוּלָש; בשנת 2002 אחד מתוך 40 ילדים בארצות הברית לקח תרופה נוגדת-דיכאון. בשנת 2004, בעקבות כמה תביעות משפטיות ועדויות מומחים שטענו כי SSRIs מגבירים את הסיכון לאלימות ולאובדנות, FDA החל לבדוק את היעילות והבטיחות של רישום SSRIs לילדים. נמצא כי 12 מתוך 15 מחקרים לא הצליחו להראות יעילות; FDA דחה בקשות של שישה יצרנים שרצו למכור תרופות נוגדות-דיכאון לילדים, ובשנת 2003 אסרו בבריטניה על מתן SSRIs לילדים, למעט פרוזק (עמ' 231-229).
תרופות נוגדות-דיכאון גורמות לילדים ולנוער אותן בעיות פיזיות שמופיעות אצל מבוגרים – נדודי שינה, כאבי ראש, בעיות עיכול, סחרחורת, רעד, התכווצות שרירים, פרכוסים, עצבנות, וכן אקתיזיה (akathisia) – אי-שקט פסיכומוטורי עז, שקשור כנראה להגברת הסיכון לאובדנות ולאלימות. בנוסף, זוהו גם בעיות פסיכיאטריות חמורות אצל 22% מתוכם, ביניהן אפיזודות פסיכוטיות ואפיזודות מאניות (עמ' 232-231).
עם התרחבות האבחון של ADHD ושל דיכאון בילדות, הופיעו טענות שאפשר לאבחן גם הפרעה דו-קוטבית אצל ילדים, אף כי רק מספר עשורים לפני כן הפרעה זו היתה כה נדירה עד שנחשבה כמעט לא קיימת בילדים. בשנת 1952 נערך מחקר שזיהה שני מקרים של מאניה-דפרסיה מתוך 2,200 ילדים. מקרים של ילדים עם הפרעה דו-קוטבית החלו להופיע בשנות השבעים, לאחר שבסוף שנות השישים החלו לרשום ריטלין לילדים. בשנת 1976 החלו להופיע דיווחים על מצבים מאניים בילדים – בהתחלה פורסמו מקרים ספורים, שחלקם לפחות לקחו קודם לכן ריטלין, אמפטמינים או תרופות נוגדות-דיכאון; הטענה היתה שתרופות נוגדות-דיכאון חושפות הפרעה דו-קוטבית חבויה. מסוף שנות השמונים ואילך, כאשר השימוש בריטלין התפשט, הופיעו יותר ויותר ילדים שאובחנו כסובלים מהפרעה דו-קוטבית ואושפזו. בשנת 1995 חוקרים העריכו שאחוז אחד (1%) מהמתבגרים בארצות הברית סובלים מהפרעה דו-קוטבית. בין השנים 2004-1994 מספר הילדים ששוחררו מאשפוז עם אבחנה זו עלה פי חמישה, וההערכה היתה שאחד מתוך 50 ילדים לפני גיל ההתבגרות (2%) סובל מהפרעה דו-קוטבית. באותה תקופה, בין השנים 2003-1995, מספר הילדים והמתבגרים המאובחנים כסובלים מהפרעה דו-קוטבית גדל פי 40 (עמ' 235-233).
ויטאקר סבור שהילד הדו-קוטבי (the bipolar child) הוא תוצר של מחלה יאטרוגנית, שנגרמת על ידי לקיחת ריטלין. הוא מזכיר שאמפטמינים יכולים לגרום לאפיזודה פסיכוטית מאנית, ומציין שכבר בשנת 1974 מצאו שממריצים, כולל ריטלין, גורמים למצב פסיכוטי אצל סכיזופרנים. הוא מפרט את ממצאיהם של מחקרים עכשוויים שהראו קשר בין נטילת ממריצים לבין הופעת תסמינים דו-קוטביים ותסמינים פסיכוטיים בקרב ילדים ומתבגרים. נראה שכאשר מופיעות תגובות מאניות לנטילת ממריצים, מאבחנים את הילדים כסובלים מהפרעה דו-קוטבית (עמ' 238-235).
כאמור, תרופות נוגדות-דיכאון יכולות לגרום אפיזודות היפומאניות או מאניות אצל מבוגרים, וחוקרים מדווחים כי אותו אפקט קיים אצל ילדים. במחקר הראשון שערכה חברת אלי לילי (Eli Lilly) על מתן פרוזק לדיכאון אצל ילדים, 6% מהילדים סבלו מאפיזודה מאנית, תופעה שלא נצפתה כלל בקבוצת הפלצבו. בשנת 2004 חוקרים מאוניברסיטת ייל העריכו את הסיכון למאניה שנגרמת על ידי תרופות נוגדות-דיכאון, ומצאו שהסיכון גבוה ביותר בילדים מתחת לגיל 13; הסיכון עולה ככל שהשימוש בתרופות ממושך יותר. בשנת 1995 נמצא כי 25% מהילדים והמתבגרים שמטופלים בתרופות נוגדות-דיכאון מאובחנים כסובלים מהפרעה דו-קוטבית תוך שנתיים עד ארבע שנים. במחקר מעקב של 10 שנים נמצא שכמעט מחצית הילדים שטופלו בתרופות נוגדות-דיכאון אובחנו בסופו של דבר כסובלים מהפרעה דו-קוטבית (עמ' 239-238).
ילדים שמאובחנים כסובלים מהפרעה דו-קוטבית מקבלים קוקטיילים תרופתיים שכוללים תרופות מייצבות מצב רוח, נוגדות-דיכאון ונוירולפטיות [ראו זאת בסוף אותו קטע מסרטו של סטיבן פריי]. תרופות אלה נמצאו לא יעילות במחקרים שונים בעשור האחרון, וגורמות תופעות לוואי חמורות כמו TD, התסמונת המטבולית (כתוצאה מהשמנת-יתר), הפרעות הורמונליות וקהות רגשית. ילדים שממשיכים לקחת קוקטיילים אלה מסתכנים בפגיעה בתפקודם הקוגניטיבי, והם עלולים למות מוקדם יותר.
ויטאקר מציין שעדיין אין נתונים על קצבאות נכות שמקבלים מבוגרים שאובחנו כסובלים מהפרעה דו-קוטבית כשהיו ילדים, אך יש זינוק במספר הילדים שמוגדרים כסובלים ממחלות נפש חמורות ומקבלים קצבת SSI; בעוד שבשנת 1987 6% בלבד מכלל הילדים הנכים היו זכאים לקצבת SSI עקב נכות פסיכיאטרית, 20 שנה מאוחר יותר עמד שיעור זה על 50%. לפני כעשור החלו לרשום תרופות פסיכואקטיביות לילדים בני שנתיים ושלוש, ומספר הילדים מתחת לגיל 6 שמקבלים קצבת SSI שילש עצמו. בין השנים 1999-1995 מספר הביקורים של ילדים בחדרי מיון מסיבה פסיכיאטרית גדל ב-59%.
ויטאקר מתייחס גם למבוגרים צעירים, ומציין כי סטודנטים רבים בקולג'ים בארצות הברית סובלים ממשבר שמתבטא באפיזודה מאנית או בהתנהגות מופרעת. בשנת 2007 נערך סקר בו נמצא שאחד מתוך 6 סטודנטים חתך או שרף את עצמו בשנה האחרונה. תופעות אלה הובילו את המשרד לאחריות הממשל (U.S. Government Accountability Office) לחקור, ובשנת 2008 פורסם דו"ח שקבע כי אחד מתוך 15 מבוגרים צעירים בין הגילאים 26-18 "חולה במחלת נפש חמורה", כולל הפרעה דו-קוטבית ודיכאון. ויטאקר מציין כי זו הערכת-חסר של המצב, משום שהנתונים אינם כוללים מבוגרים צעירים שהם חסרי בית, כלואים או מאושפזים (עמ' 246-244).
עלייתה של אידיאולוגיה
כמו מונקרייף, גם ויטאקר רואה את עליית הפסיכיאטריה הביולוגית כעלייתה של אידיאולוגיה. הוא מתאר את המשבר של הפסיכיאטריה בארצות הברית בשנות השבעים, בעקבות הביקורת של האנטי-פסיכיאטריה בשנות השישים בארצות הברית ובאירופה, אשר הטילה ספק בהתאמת הגישה הרפואית להפרעות נפשיות. תוצאה נלווית לערעור זה על תפקידה של הפסיכיאטריה היתה התחרות הגוברת עם מטפלים ממקצועות אחרים, בייחוד לאחר שערוריית הבנזודיאזפינים, שהתגלו כממכרים. פסיכיאטרים הרוויחו פחות מרופאים בכל התמחות אחרת, ובשנות השבעים אחוז הסטודנטים לרפואה שבחרו להתמחות בפסיכיאטריה צנח מ-11% לפחות מ-4%. עשרים שנה לאחר תחילת השימוש בתרופות פסיכואקטיביות הדימוי הציבורי של התרופות לא יכול היה להיות גרוע יותר – היה ידוע שמטופלים לא יכולים לסבול את התרופות הנוירולפטיות, ואלה נתפסו כדיכוי ולא כריפוי; שערוריית הבנזודיאזפינים חשפה את סכנת ההתמכרות, ובין השנים 1980-1973, המכירות של התרופות האלה צנחו בכ-30% (עמ' 268-263).
האגודה הפסיכיאטרית האמריקנית (American Psychiatric Association – להלן APA) הבינה שהיתרון התחרותי של פסיכיאטרים על מטפלים אחרים הוא שהם רופאים ויכולים לרשום תרופות, והחליטה לשקם את הדימוי הציבורי של התרופות. עשרות מאמרים בספרות הפסיכיאטרית דנו בזהות המקצועית הרפואית של הפסיכיאטר, ובהגדרה של הפרעות נפשיות כמחלות אורגניות, וטענו שאבחנה וטיפול תרופתי (וגם ECT) זו הגישה הטיפולית היעילה ביותר. כחלק ממאמץ זה פורסם בשנת 1980 בארצות הברית מדריך האבחנות DSM-III לאחר שנעקרה מתוכו ההמשגה הפסיכואנליטית, בטענה שהמהימנות של קטגוריות אבחנתיות שמוגדרות באמצעות תסמינים טובה יותר. בד בבד, חוסלה גם הפסיכיאטריה החברתית, ששמה דגש על גורמים חברתיים בטיפול בהפרעות פסיכיאטריות: בתחילה NIMH קיצצה בתקציב המחקר של לורן מושר, משום שהרעיון לטפל בסכיזופרנים ללא תרופות – כפי שמושר עשה בפרויקט סוטריה – ערער את הגישה הרפואית. יתר על כן, כאשר מושר החל לפרסם תוצאות, נערכה מתקפה כוללת על המחקר והמתודולוגיה שלו, והוא סולק מעריכת מחקרים ב-NIMH; ויטאקר סבור שהיה זה מסר לכל הפסיכיאטרים שמי שלא יתמוך בגישה הרפואית – לא יהיה לו עתיד במקצוע (עמ' 272-268).
בשנת 1981 ה-APA הקימה חטיבה לפרסום ושיווק, הוצאה לאור שפרסמה יותר משלושים ספרים בשנה, וכן ועדות לבדיקת ספרי הלימוד. פרסומים שונים בשנות השמונים דנו בשאלה כיצד לגרום ל-32,000 הפסיכיאטרים החברים באגודה להעביר מסר אחיד בנוגע לטיפול התרופתי. ה-APA ארגנה מאגר של מומחים שיופיעו בתקשורת, הציעה סדנאות הדרכה להופעה בטלוויזיה, ומינתה בכל סניף מקומי פסיכיאטרים שיופיעו בתקשורת. אסטרטגיה זו הניבה פרסומים רבים בתקשורת שעסקו במהפכה הפסיכופרמקולוגית בפסיכיאטריה. בשנות השמונים נוצרה שותפות רשמית בין הפסיכיאטריה לבין תעשיית התרופות: ה-APA אישרה מימון של כנסים מקצועיים על ידי חברות התרופות, וחברות אלה מימנו גם את הכשרתם של פסיכיאטרים להופעות בתקשורת – בעיקר פסיכיאטרים בעלי משרות מחקר באוניברסיטאות יוקרתיות. בשנת 1985 ה-APA כבר קיבלה מיליוני דולרים כל שנה מחברות התרופות, והכנסותיה זינקו מ-10.5 מיליון דולר בשנת 1980 ל-21.4 מיליון דולר בשנת 1987. פיטוריו של מושר סימנו את הצטרפותו של NIMH לקואליציה, וזה ערך קמפיינים לחינוך הציבור שהפיצו את הרעיון של חוסר איזון כימי כדי לעודד טיפול תרופתי. השותפה האחרונה בקואליציה זו היתה הברית הלאומית למען חולי הנפש (The National Alliance for the Mentally Ill – להלן NAMI), ארגון שהוקם בשנת 1979 על ידי הורים של מטופלים כתגובת-נגד לתיאוריות שהאשימו את המשפחות במחלה; NAMI היתה להוטה לאמץ אידיאולוגיה שקובעת כי הפרעה פסיכיאטרית היא מחלה ביולוגית, ולצדד בטיפול תרופתי. בד בבד, הצטרפותה של הסיינטולוגיה למעגל מבקרי הטיפול התרופתי פגעה באמינות הביקורת (עמ' 282-272).
ויטאקר אינו מסתפק בסקירה היסטורית זו של הבריתות הפוליטיות שתמכו באידיאולוגיה של הפסיכיאטריה הביולוגית, ומקדיש כמה פרקים למהלכים המשולבים של כל הארגונים האלה, שהפיצו ברבים את האמונה שיש טיפול תרופתי שמרפא חוסר איזון כימי במוח. כמו מונקרייף, שמקדישה את ספרה לקעקוע מיתוס הריפוי הכימי [ראו חלק ב' בסדרה זאת], ויטאקר מערער על אמונה זאת ומכנה אותה "מחשבת שווא" (עמ' 261).
קוראים שזוכרים כמוני את פריצתו של פרוזק לשוק באמצע שנות השמונים, ימצאו עניין מיוחד בשקרים שאפשרו את שיווקו, ובהסתרת נתונים לגבי אפקטיביות נמוכה ותוצאות שליליות מדאיגות. בשנות השבעים קבעו המדענים של חברת אלי לילי שפלואוקסטין (fluoxetine) גורם להצטברות סרוטונין בסינפסה, אשר מובילה לשינויים פיזיולוגיים במוח. במחקרים על חולדות נמצא שפלואוקסטין גורם לתופעות סטריאוטיפיות ולתגובות אגרסיביות בחתולים ובכלבים. בשנת 1977 נערך ניסוי קטן ראשון בבני אדם – אף אחד משמונת המטופלים שהשלימו ארבעה שבועות של טיפול לא השתפר, והיו דיווחים רבים יחסית על תגובות שליליות: מטופל אחד הפך פסיכוטי ואחרים סבלו מאקתיזיה. על מנת להתמודד עם תופעות אלה, החוקרים שינו את פרוטוקול הניסוי, והתירו שימוש בבנזודיאזפינים כדי לשלוט בתגובות אלה; התוצאות השתפרו, אבל לא היו טובות. בראשית שנות השמונים החברה ערכה ניסוי קליני בגרמניה, ובשנת 1985 רשות הרישוי הגרמנית סיכמה שהתרופה לחלוטין לא מתאימה לטיפול בדיכאון, משום שבניגוד לדיווחי הרופאים, המטופלים לא חשו שיפור; התרופה גם גרמה פסיכוזה והזיות, הגבירה חרדה, אי-שקט פסיכומוטורי ונדודי שינה, וגרוע מכל – היו 16 ניסיונות התאבדות, ששניים מהם הצליחו. עובד אלי לילי בגרמניה חישב ששיעור ניסיונות ההתאבדות של מטופלים בפלואוקסטין היה גבוה פי 5.6 משל אלה שקיבלו איימיפרמין (imipramine) בניסוי. לאחר דחיית בקשתה בגרמניה, אלי לילי חששה שלא תקבל את אישור FDA; בתביעה אזרחית בשנת 1994, הסבירה ננסי לורד (Nancy Lord) כעדה מומחית לתכנון ניסויים קליניים כיצד הסתירה החברה את הנתונים לגבי אובדנות: ראשית, החוקרים סיווגו תופעות שליליות של התרופה כתסמינים של דיכאון; שנית, בסיכום התוצאות, דיווחים על "מחשבות אובדניות" שונו ל"דיכאון"; שלישית, החוקרים הוציאו מבסיס הנתונים מקרים של התאבדות שלדעתם לא היו קשורים לנטילת התרופה. ועדיין, בניסויים קליניים בארבעה מתוך שמונה אתרים פרוזק לא נמצא מועיל יותר מפלצבו, וכשנמצא אפקט, ההפרש היה קטן. בשישה מתוך שבעה ניסויים איימיפרמין היה אפקטיבי יותר. הבודקים מטעם FDA היו מודאגים גם לגבי בטיחות, משום שלפחות 39 נבדקים הפכו פסיכוטיים במהלך הניסויים הקליניים, וכאחוז אחד הפכו היפומאניים או מאניים. זאת, בנוסף לתופעות לוואי כמו נדודי שינה, עצבנות, בלבול, סחרחורת, בעיות זיכרון, רעד ופגיעה בקואורדינציה. ב-FDA הבינו שאלי לילי ניסתה להסתיר ממצאים אלה.
פרוזק יצא לשוק בשנת 1988, ועד שנת 1997 הגיעו ל-FDA 39,000 תלונות; מכיוון שלפי הערכות מקובלות, רק אחוז אחד מהסובלים מתלוננים, נתון זה מצביע על כ-4 מיליון מטופלים שסובלים במידה זו או אחרת מהשימוש בפרוזק. ואכן, פורסמו מאות דיווחים על התאבדויות, בנוסף לתופעות כמו דיכאון פסיכוטי, מאניה, הפרעות בחשיבה, הזיות, עוינות, בלבול, אמנזיה, ופגיעה בתפקוד המיני (עמ' 287-284).
באותה תקופה פורסם בכתבי עת רפואיים סיפור אחר לגמרי. כבר בשנת 1984 נכתב שפרוזק יעיל יותר מאיימיפרמין ושתופעות הלוואי מועטות יותר – בדיוק מה שאלי לילי טענו במסע השיווק. סביב אישור התרופה הופיעו מאמרים על התפקיד של מחסור בסרוטונין בביולוגיה של דיכאון, אף שבשנת 1984 כבר נמצא שאין מחסור בסרוטונין אצל דיכאוניים. אולם ממצאים אלה לא נכללו בסיפור הפשטני שסופר לציבור באמצעות קמפיינים של NIMH (ובתמיכת NAMI), לאחר חילופי גברי בהנהלת מכון המחקר. ההנהגה החדשה של NIMH, שהובילה קמפיינים אלה, גרסה שיש לשנות את עמדות הציבור, ולשכנעו כי דיכאון זו מחלה שאינה מאובחנת מספיק ואינה מטופלת מספיק, שעלולה לגרום למוות אם אינה מטופלת, וששיעור ההחלמה ממנה באמצעות תרופות הוא 80%-70% לעומת 40%-20% עם פלצבו (עמ' 291-287).
ויטאקר מתאר מהלכים דומים בשיווק התרופות הנוירולפטיות החדשות (הלא-טיפוסיות). אף שבתנאי ה-FDA לאישור התרופה נאסר על חברת התרופות ג'נסן (Janssen) לטעון שרספרידון (resperidone) יעילה יותר מהלופרידול (haloperidol) או מכל תרופה נוירולפטית אחרת, הם לא יכלו לאסור על פסיכיאטרים באקדמיה לטעון זאת. כפי שיתואר בהמשך, פסיכיאטרים אלה קיימו קשרים ענפים עם חברות התרופות, שהעבירו סכומים נכבדים למימון מחקריהם. השותפות האסטרטגית בין ה-APA לבין חברות התרופות הוכיחה עצמה כמשתלמת ביותר מבחינתן, ושוב פורסם סיפור מדעי על תרופה חדשה יעילה יותר. כך, במאמרים שפורסמו לא צוינו תופעות לוואי משמעותיות, וזאת למרות שבניסויים הקליניים שנערכו לאישור התרופה, 84 מטופלים סבלו מאירוע שלילי חמור, שמוגדר לפי FDA כאירוע מסכן חיים או דורש אשפוז רפואי. בשנת 1996 העריכו ב-FDA כי הניסויים הקליניים של אלי לילי לגבי זיפרקסה (olanzapine) מוּטִים נגד הלדול (haloperidol); כמו כן נמצא כי 20 מטופלים מתו במהלך הניסוי, 22% סבלו מתגובה גרועה יותר מאשר להלדול, ושני שלישים לא סיימו את הניסוי; נמצא גם כי התרופה הופכת את המטופלים שמנים ורדומים, וגורמת תופעות לוואי רבות וחמורות. אולם בספרות המקצועית נטען רק שזיפרקסה יעילה יותר מרספרידל (resperidone) ומהלדול, ובעיות חמורות אלה הוסתרו.
רק בעשור האחרון התפרסמו תוצאות בהירות יותר לגבי התרופות: בשנת 2005 פורסמו ממצאים של NIMH לגבי יעילות התרופות הלא-טיפוסיות, והסתבר שהתרופות החדשות אינן יעילות יותר מהתרופות הישנות. התרופות החדשות גם לא נמצאו נסבלות יותר מבחינת תופעות לוואי – 74% מתוך הנבדקים הפסיקו לקחת את התרופות כי אלה לא הועילו, או כי תופעות הלוואי היו בלתי-נסבלות. בשנת 2007 חוקרים בריטיים טענו כי איכות החיים של מטופלים היתה טובה יותר עם התרופות הישנות, ותהו כיצד ייתכן שחשבו אחרת במשך שני עשורים (עמ' 304-300).
המפסידים והמרוויחים
ויטאקר מספר על המפסידים והמרוויחים מעליית הקואליציה שנבנתה סביב האידיאולוגיה של הפסיכיאטריה הביולוגית, ומתאר בהרחבה סנקציות מקצועיות שננקטו נגד כמה פסיכיאטרים ביקורתיים: לורן מושר שסולק מ-NIMH בשנות השבעים [ראו לעיל]; דיוויד הילי (David Healy) שאיבד עבודה שהוצעה לו בשנות התשעים [ראו בחלק א' של סדרה זאת]; פיטר ברגין (Peter Breggin) שכתב רבות על הנזקים של ECT ותרופות פסיכואקטיביות. בשנת 1987 ברגין הופיע בתוכניתה של אופרה וינפרי, ובעקבות זאת APA שלחו תעתיק של דבריו ל-NAMI, שהגישו תלונה לוועדת המשמעת הרפואית של מדינת מרילנד בדרישה לשלול את רישיונו הרפואי, משום שהצהרותיו הפומביות גורמות לסכיזופרנים להפסיק לקחת תרופות. הוועדה היתה יכולה לדחות את התלונה, אבל בחרה לנהל חקירה, ואף שהחליטה לא לנקוט סנקציות, עצם קיום החקירה היה מסר לכל השדה המקצועי. גורלם של חוקרים אחרים לא שפר: הופסק המימון למחקרה של נדין למברט (Nadine Lambertt) שמצאה כי ילדים שלקחו ריטלין היו בסיכון גבוה להשתמש בקוקאין ולעשן כמתבגרים; ג'וזף גלנמולן (Joseph Glenmullen) שכתב את רתיעת-נגד לפרוזק (Prozac Backlash) היה תחת מתקפה תקשורתית של חברת אלי לילי, שגייסה מקרב היועצים בשכר שהעסיקה פסיכיאטרים בכירים שכתבו סקירות על הספר ותקפו אותו כחסר אמינות (עמ' 307-305).
שיתוף הפעולה בין הפסיכיאטריה לבין חברות התרופות מתבטא גם בשינויים שנערכו בקטגוריות אבחנתיות בהתאם להתוויות חדשות שאושרו לתרופות, שינויים שמתורגמים לרווחים עצומים. ויטאקר מציג כדוגמא את הנתונים לגבי אלי לילי – בשנת 1987 רווחיה היו 2.3 מיליארד דולר; בשנת 1988 החברה החלה למכור את פרוזק, שלאחר ארבע שנים היתה לתרופת מיליארד הדולר הראשונה; בשנת 1996 החברה הוציאה לשוק את זיפרקסה, וזו הפכה לתרופת מיליארד דולר בשנת 1998. בשנת 2000 שתי התרופות היו אחראיות לכמעט מחצית מכלל רווחי החברה, בסך 10.8 מיליארד דולר. כאשר נגמרה הגנת הפטנט של פרוזק, הסתיימה התקופה הרווחית ביותר של החברה, בין השנים 2000-1987, בה עלה ערכה בבורסה מ-10 מיליארד דולר ל-90 מיליארד דולר (עמ' 321-317).
ויטאקר אינו חוסך שבטו מפסיכיאטרים באקדמיה, ומביא כמה דוגמאות שנחשפו בשנת 2008 בחקירה שערך סנטור ממדינת איווה, צ'רלס גרסליי (Charles Grassley). גרסליי בדק ומצא כעשרים מקרים בהם פסיכיאטרים אקדמיים שקיבלו מענקי מחקר פדרליים לא דיווחו למוסדות המעסיקים אותם על הכנסות (מעל 10,000 דולר) מחברות התרופות, שעלולות לגרום לניגוד עניינים. מסתבר שחברות התרופות טיפחו כלכלית מנהיגי דעה בעמדות מפתח (key opinion leaders). כך, למשל, צ'רלס נמרוף (Charles Nemeroff), שעמד בראש מחלקת הפסיכיאטריה בבית-הספר לרפואה של אוניברסיטת אמורי, היה מחבר-שותף של "Textbook of Psychopharmacology" בהוצאת APA, כתב ספר המיועד לציבור הרחב, "The Peace of Mind Prescription", היה חבר מערכת של למעלה מ-60 כתבי עת, ועורך אחראי של כתב העת Neuropsychopharmacology. בדצמבר 2008 הוא התפטר מעבודתו באמורי משום שלא הודיע למעסיקיו על הכנסותיו כדובר ויועץ לחברות התרופות, שבין השנים 2007-2000 הסתכמו ב-2.8 מיליון דולר; חברת גלקסו-סמית-קלין (GlaxoSmithKline) לבדה שילמה לו 960,000 דולר כדי לקדם את פקסיל (Paxil) ואת וולבוטרין (Wellbutrin) (עמ' 323-322).
שתי מדינות בארצות הברית, ורמונט ומינסוטה, חוקקו חוקים שמחייבים חשיפת תשלומים של חברות תרופות לרופאים. ויטאקר מציג את הנתונים הרלוונטיים ממינסוטה: בשנת 2005 חברות התרופות שילמו 1.4 מיליון דולר לפסיכיאטרים, ובשנת 2006 הסכומים כבר הגיעו ל-2.1 מיליון דולר. בין השנים 2006-2002 מקבלי הכספים כללו שבעה נשיאים לשעבר של החברה הפסיכיאטרית של מינסוטה, וכן 17 פסיכיאטרים מאוניברסיטת מינסוטה. ג'ון סימון (John Simon) שהיה חבר בוועדה לאישור תרופות (Medicaid formulary committee) במינסוטה שקובעת את ההנחיות לרכישת תרופות במדינה, היה זה שהרוויח הכי הרבה, וקיבל 570,000 דולר עבור שירותיו. 187 מתוך 571 פסיכיאטרים במינסוטה קיבלו תשלומים מסיבה זו או אחרת – אחוז גבוה הרבה יותר מכל מומחיות רפואית אחרת (עמ' 326).
חברות התרופות דואגות גם לפסיכיאטרים שעובדים בקהילה. גלקסו-סמית-קלין קבעה גבול עליון של 2,500 דולר לרופא בשנה, ואלי לילי קבעה גבול עליון של 3,000 דולר. אלי לילי מפרסמת באתר שלה תרומות ומענקים לקבוצות שונות. ברבעון הראשון של שנת 2009, למשל, החברה נתנה 551,000 דולר ל-NAMI; האגודה הלאומית לבריאות הנפש (National Mental Health Association) קיבלה 465,000 דולר; 130,000 דולר הועברו ל-CHADD; הקרן האמריקנית למניעת התאבדות (American Foundation for Suicide Prevention) קיבלה 69,250 דולר (עמ' 327).
אפשר גם אחרת
החלק האחרון בספרו של ויטאקר מוקדש לחלופות אפשריות לטיפול תרופתי כפי שנהוג היום. הוא פותח בתיאור מחקר של דיוויד הילי שעסק בהשוואה של תוצאות ארוכות-טווח בצפון ויילס לפני מאה שנה וכיום. גודל האוכלוסייה באזור לא השתנה, וזו מונה כ-240,000 נפש אז כמו היום; לפני מאה שנה חולי נפש טופלו בבית המחסה של צפון ויילס (North Wales Asylum) בדנבי, וכיום כל מי שזקוק לאשפוז מטופל בבית-החולים האזורי הכללי (District General Hospital) בבנגור. הילי השווה את הרשומות של שני המוסדות. בין השנים 1896-1894 היו 45 אשפוזים בשנה, ומטופלים שלא מתו מדלקת ריאות או ממחלות זיהומיות התאוששו תוך שלושה חודשים עד שנה, ושוחררו. מתוכם, על 50% נכתב שהחלימו, ועל 30% נכתב שהשתפרו. מאושפזים פעם ראשונה כמעט ולא אושפזו שוב – ביניהם גם מטופלים פסיכוטים, שממוצע האשפוזים שלהם בעשור היה 1.23. לעומת זאת, בשנת 1996 מספר המאושפזים היה גדול פי 12, ורובם אושפזו כבר בעבר. משך האשפוז היה קצר יותר מאשר בשנת 1896, אבל רק לגבי 36% מהמשוחררים נכתב שהחלימו. למטופלים שאושפזו לראשונה עקב פסיכוזה בשנות התשעים של המאה העשרים היה ממוצע של 3.96 אשפוזים בעשר שנים, פי 3.21 (עמ' 335).
ויטאקר מתאר תוכניות של פעילות גופנית כחלופה לטיפול בתרופות נוגדות-דיכאון בבריטניה [ראו גם בחלק א' של סדרה זאת], שבשנת 2008 נמצאו יעילות לטווח קצר – 70% הגיבו בשיפור משמעותי מבחינה קלינית; בשנת 2000 נמצא שלא כדאי לשלב פעילות גופנית עם תרופות נוגדות-דיכאון, כי אף על פי שתרופות אלה היו קצת יותר יעילות לאחר ארבעה חודשים, למטופלים שרק התעמלו היו תוצאות טובות יותר בטווח הארוך, עם אחוזי הִישָנוּת נמוכים יותר ופחות תסמינים. ויטאקר גם סוקר מרכז בקליפורניה שמשמש תחנה אחרונה לילדים, בו עוזרים להם להפסיק תרופות ולהשתקם, וכן התארגנות משפטית של מטופלים נגד כפיית טיפול תרופתי, ומאבק משפטי שהוליך לפתיחת פרויקט סוטריה באלסקה (עמ' 347-345).
אסיים את סקירת הספר בדוגמא החשובה ביותר שמופיעה בחלק זה – הטיפול בסכיזופרניה בלפלנד המערבית, מחוז של פינלנד שבמשך זמן רב סבל שיעורי סכיזופרניה מהגבוהים באירופה. בלפלנד המערבית חיים 70,000 אנשים, ובשנות השבעים והשמונים היו כ-25 מקרים חדשים של סכיזופרניה כל שנה (3.6%), שיעור כפול ואפילו משולש ממחוזות אחרים בפינלנד ושאר אירופה; מטופלים אלה הפכו בדרך כלל לכרוניים. כיום התוצאות ארוכות-הטווח של לפלנד המערבית הם הטובות ביותר בעולם המערבי, ורק מספר זעום של מקרים חדשים נוסף כל שנה. שורשיה של הגישה הטיפולית נעוצים בשנת 1969, כאשר הפסיכיאטר ירג'ו אלנן (Yrjӧ Alanen) החל לעבוד בטורקו, עיר נמל בדרום-מערב פינלנד. הוא ראה התקף פסיכוטי ראשון כמשבר התפתחותי, ובמשך 15 השנים הבאות פיתח עם עמיתיו גישה שנקראת טיפול מותאם לצרכים (need-adapted treatment), בה השתמשו באשפוז ובתרופות לפי הצורך; הטיפול נעשה על ידי צוות רב-מקצועי שכולו עבר הכשרה בטיפול משפחתי; כל צוות עבד בקביעות עם אותה משפחה; החלטות לגבי הטיפול התקבלו יחד עם המטופל ומשפחתו; בנוסף, המטופל עבר גם פסיכותרפיה אישית. בשנות השבעים והשמונים נמצא שיפור הדרגתי בתוצאות של המטופלים בטורקו – מטופלים כרוניים שוחררו, ומחקר על אפיזודה פסיכוטית ראשונה שנערך בשנים 1984-1983 מצא כי 61% היו ללא תסמינים לאחר 5 שנים, ורק 18% קיבלו קצבת נכות (עמ' 338-336).
בשנות השמונים הגישה הוטמעה בערים אחרות בפינלנד, אולם שאלת השימוש בתרופות נותרה פתוחה, ובשנת 1992 פינלנד ערכה מחקר על הטיפול באפיזודה פסיכוטית ראשונה בשישה אתרים – בשלושה אתרים לא השתמשו בתרופות בשלושת השבועות הראשונים, למעט בנזודיאזפינים, ולאחר מכן השתמשו בתרופות רק אם המטופל לא השתפר. לאחר שנתיים, 43% מהמטופלים בשלושת האתרים האלה לא קיבלו נוירולפטיקה כלל, ולהם היו התוצאות הטובות ביותר; התוצאות של כל המטופלים באתרים אלה היו מעט יותר טובות מאשר בשלושת האתרים בהם השתמשו בנוירולפטיקה מלכתחילה. אולם בשנות התשעים, לאחר שאלנן ועמיתיו פרשו לגמלאות, הטיפול הפך ביולוגי יותר אפילו בטורקו, וכיום ההנחיות מחייבות לתת תרופות נוירולפטיות לפחות חמש שנים אחרי אפיזודה פסיכוטית ראשונה (עמ' 339-338).
אחד משלושת האתרים של המחקר בהם לא טיפלו בתרופות נוירולפטיות היה בלפלנד המערבית, בעיר טורניו. מאמצע שנות השמונים, לאחר ששמעו על הגישה של טיפול מותאם לצרכים, החלו לפתח שם גישה בשם טיפול בדיאלוג פתוח (open-dialogue therapy). במחקר הלאומי שערכו בשנת 1992 נמצא כי מכלל 34 המטופלים שם, לאחר שנתיים 25 מעולם לא קיבלו תרופות; למעשה, כמעט כל המטופלים שמעולם לא קיבלו תרופות (25 מתוך 29) הגיעו מאתר זה. לפלנד המערבית מציעה תצפית ייחודית על מהלכה של פסיכוזה ללא טיפול תרופתי, ומסתבר שהחלמה מפסיכוזה אמנם מתקדמת לאט, אבל אכן מתרחשת. בית-החולים בטורניו ערך מחקר מעקב אחר התוצאות של כל המטופלים עם אפיזודה פסיכוטית ראשונה בין השנים 1997-1992. לאחר חמש שנים, 79% היו ללא תסמינים, ו-80% למדו, עבדו או חיפשו עבודה; רק 20% קיבלו קצבת נכות. שני שליש מעולם לא טופלו בנוירולפטיקה, ורק 20% לקחו תרופות בקביעות (עמ' 341-339).
כל מי שעובד עם מטופלים פסיכוטיים יתקשה להאמין לתוצאות אלה. ויטאקר היה בטורניו, ותיאור הביקור מרתק. בעיר יש בית-חולים פסיכיאטרי של 55 מיטות, וחמש מרפאות בקהילה, בהם עובדים 100 אנשי מקצועות בריאות הנפש – פסיכיאטרים, אחיות, פסיכולוגים ועובדים סוציאליים, אשר רובם השלימו הכשרה של שלוש שנים (900 שעות) בטיפול משפחתי. בגישה זו פסיכוזה אינה נחשבת למחלה של הפרט; תחת זאת, המטופל הפסיכוטי נתפס כמי שחושף את מצבם הגרוע של היחסים במשפחה. פסיכוזה, לפי תפיסה זאת, מתרחשת בין אנשים, ובעיקר בין בני משפחה (עמ' 341):
"It lives in the in-between of family members, and the in-between of people".
המערכת הטיפולית בטורניו מגיבה במהירות למשבר פסיכוטי – תוך 24 שעות מהפנייה מארגנים פגישה עם המטופל ומשפחתו, אשר מחליטים בעצמם איפה תתקיים הפגישה; הצוות מעדיף שזו תתקיים בביתו של המטופל. בפגישה נוכחים לפחות שניים או שלושה אנשי צוות, והם מהווים את הצוות שיטפל במטופל. בפגישות הראשונות של הטיפול לא מזכירים את האפשרות של טיפול תרופתי; אם המטופל אינו משתפר, משתמשים בבנזודיאזפינים ובנוירולפטיקה במינונים נמוכים, וכאשר יש שיפור קליני במצבו של המטופל מנסים להפסיק את התרופות תוך כמה חודשים, או אפילו לאחר כמה שנים. ב-17 השנים האחרונות, מאז המחקר הלאומי בשנים 1992-1993, שום אפיזודה פסיכוטית ראשונה לא הסתיימה באשפוז כרוני, ושיעורי ההחלמה נותרו גבוהים. בין השנים 2006-2002 טורניו השתתפה במחקר רב-לאומי בסקנדינביה לגבי אפיזודה ראשונה של פסיכוזה, ונמצא כי לאחר שנתיים 84% מהמטופלים חזרו לעבודה או ללימודים, ורק 20% לקחו תרופות. תוצאה נוספת של גישה זו היא שאנשים מרגישים בנוח להזעיק צוות להתערבות מוקדמת, כך שמדי שנה נוספים רק שניים או שלושה מקרים חדשים של סכיזופרניה, ירידה של 90% בתחלואה בהשוואה לשנות השמונים המוקדמות (עמ' 344-341).
ספרו של ויטאקר מזעזע יותר משני האחרים שנסקרו בסדרה זאת, משום שמסקנותיו לגבי תוצאות ארוכות טווח נתמכות לא רק על-ידי ממצאי המחקרים המעטים בתחום, אלא גם על-ידי הנתונים הסטטיסטיים המדאיגים לגבי הזינוק העצום בשיעורי קצבות הנכות. אפשר ורצוי להתווכח על הפרשנות של הממצאים המחקריים, אבל המציאות העגומה של תוצאות הניסוי הקליני בפסיכיאטריה ביולוגית מסתתרת בנתונים אלה: מיליוני אנשים נוטלים תרופות אשר אמורות לרפא מחלות – אולם בפועל יוצרות אצל חלק מהם נכות חמורה, ולעתים דנות אותם למוות מוקדם. מדוע אנשי מקצוע בבריאות הנפש מתעלמים בעקביות ממצאים אלה? לאחר שלוש סקירות הספרים עד כה, בחלק ד' והאחרון בסדרה אתמקד בשאלה זאת.
לרשימת המקורות של הסדרה "תרופות פסיכואקטיביות - לא מה שחשבתם"
----------
אז מה חשבתם אתם בעקבות 'תוצאות ארוכות טווח - לא מה שחשבתם'? הזמנה לתגובהבשל משקלה של סוגית השימוש הטיפולי בתרופות פסיכואפקטיביות וחילוקי הדעות המאפיינים את השיח סביבה, אנחנו מזמינים אתכם הקוראים, וביניכם אנשי מקצוע העוסקים במחקר וטיפול, לשלוח אלינו מאמרי גומלין מקצועיים וטורי דעה העוסקים בנושא זה מזוויות מגוונות ו/או מגיבים לטענות השונות המוצגות בסקירה. |